
Kontinuierliche Glukosemessung
CGM-Systeme sind Geräte, die rund um die Uhr alle fünf bis zehn Minuten den Glukosegehalt in der Gewebeflüssigkeit des Unterhautfettgewebes (Gewebezucker) messen. Das ergibt in der Summe mindestens 144 Einzelwerte pro Tag.
CGM-Systeme bieten Diabetespatienten den Vorteil, die Stoffwechsellage nicht nur punktuell überprüfen zu können, sondern einen 24-Stunden-Überblick über den täglichen Blutzuckerverlauf zu erhalten. Mit der kontinuierlichen Glukosemessung können Arzt und Patient den Blutzuckerverlauf auch in der Nacht erkennen, Trends frühzeitig einschätzen und Unterzuckerung besser vermeiden. Folgende acht Punkte sollten Sie wissen, wenn Sie ein CGM beantragen möchten.
Antrag zur Kostenübernahme herunterladen1. Wie funktioniert ein CGM-System?
Der geschulte Anwender setzt mit einer Setzhilfe einen kleinen Glukosesensordurch die Haut des Oberarms oder Bauchs, der dort sechs bis zehn Tage liegenbleiben kann. Hinzu kommt eine kleine Elektronikeinheit('Sender'), die auf der Haut darüber fixiert wird, und ein separates Anzeige- und Speichergerät ('Empfänger') oder ein kompatibles Smartphone. Bei direkter Kombination des CGM-Systems mit einer Insulinpumpe, dient das Display der Insulinpumpe gleichzeitig als Anzeige der Glukosemessdaten.
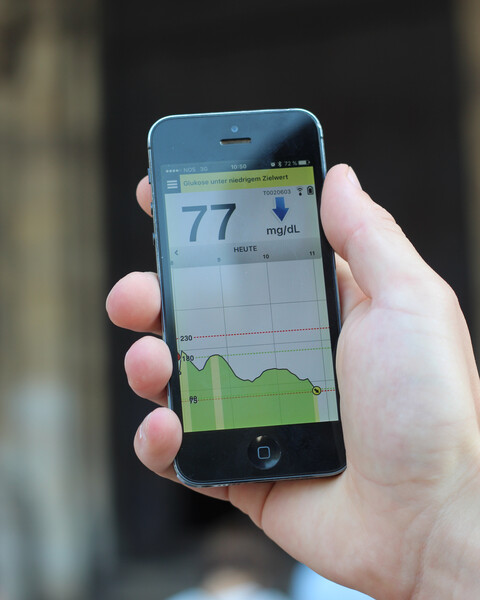
Sie zeigen außerdem als Trendin Form von Pfeilen an, in welche Richtung sich der Gewebezucker in der nächsten Zeit entwickeln wird. Sie bieten den Patienten, Diabetesberatern oder Ärzten den Vorteil, die Stoffwechsellage nicht nur punktuell überprüfen zu können, sondern einen 24-Stunden-Überblick über den täglichen Blutzuckerverlauf zu erhalten. Steigt oder fällt der Blutzucker sehr schnell, dauert es eine gewisse Zeit bis diese Veränderung auch im Gewebezucker bemerkbar wird, sodass die Trendanzeige der Veränderung des Blutzuckers "hinterherhinken" kann.
Das Gerät gibt bei Bedarf einen Warnalarm per Akustik- oder Vibrationssignal ab, sobald der Zielbereich verlassen wird und eine akute Stoffwechselentgleisung droht. Weitere Alarmfunktionenwarnen sogar schon im Vorfeld vor einer absehbaren Hypo- oder Hyperglykämie. Somit kann der Anwender Komplikationen, wie die Gefahr nächtlicher Hypoglykämien, vermeiden oder reduzieren, indem er rechtzeitig Maßnahmen ergreift.
Im Empfangsgerät werden die Werte gespeichert und können in Form von Diagrammen und Statistiken dargestellt werden. Zur Auswertung stellen die Hersteller der CGM-Systeme Software zur Verfügung.
2. Kommt ein CGM-System für mich in Frage?
Bevor ein CGM-System in Frage kommt, müssen alle anderen diabetologischen Therapieoptionen ausgereizt sein. Das schließt die intensivierte konventionelle Insulintherapie mit Mehrfach-Spritzen-Regime (ICT) sowie die Insulinpumpentherapie (CSII) ein.
Medizinische Voraussetzungen:
- schwere Hypoglykämien (mit Notwendigkeit der Fremdhilfe)
- schwere nächtliche Hypoglykämien, nachgewiesene Hypoglykämie-Wahrnehmungsstörungen
- unbefriedigende Stoffwechselkontrolle, d.h. wenn trotz Nutzung aller zur Verfügung stehender Therapieoptionen (auch CSII), guter Adhärenz und Ausschluss schwerer psychologisch/ psychiatrischer Störungen der angestrebte HbA1c-Wert nicht erreicht wird
- vor/während Schwangerschaft mit unbefriedigender Stoffwechselkontrolle unter Einsatz konventioneller Therapieformen
- Notwendigkeit von mehr als 10 Blutzuckermessungen täglich zur Erreichung des angestrebten Stoffwechselkontrollziels
Wichtige weitere Voraussetzungen:
- professionelle Auswahl des Patienten durch das Diabetes-Team
- gute Adhärenz
- Ausschluss von Kontraindikationen
- Ausschöpfung aller anderen verfügbaren Maßnahmen zur Stoffwechseloptimierung (auch CSII)
- Teilnahme an CGM-Schulung und Training
- Betreuung durch einen geschulten und CGM-erfahrenen Diabetologen mit Behandlungsteam
Nicht einsetzbar bei („kontraindiziert“):
- fehlender Bereitschaft zur Intensivierung des Therapieaufwandes, d. h. bei mangelnder Motivation und Adhärenz
- Angst vor technischen Systemen und/oder mangelndem Vertrauen dazu
- Alkohol- und/oder Drogenabusus
- schwerwiegenden psychologischen/psychiatrischen Problemen, die nicht in gescheiterten Bemühungen um eine verbesserte Stoffwechselkontrolle begründet sind (z. B. Bulimie, Anorexie, Psychosen)
3. Ist die kontinuierliche Glukosemessung eine Kassenleistung?
Das CGM-System ist seit September 2016 ein sogenanntes Hilfsmittel und muss durch einen Antrag bei der gesetzlichen Krankenkasse beantragt werden. Trotzdem werden die Kosten nur im Einzelfall auf Antrag und nach Prüfung durch den Medizinischen Dienst der Krankenkassen (MDK) übernommen. Wichtigste Voraussetzung für eine erfolgreiche Beantragung der Kostenübernahme ist das Vorliegen einer medizinischen Indikation zur Anwendung des CGM (siehe Punkt 2).
Private und zunehmend auch die gesetzlichen Krankenkassen übernehmen die Kosten in der Regel. Dabei genügt zur Beantragung häufig ein einfaches Rezept, das der behandelnde Diabetologe ausstellt.
4. Wie kann ich ein CGM beantragen?
Reichen Sie Ihren Antrag auf Kostenerstattung bei der zuständigen Krankenkasse oder bei einem Diabetesfachhandel ein.
5. Wie gehe ich bei der Beantragung einer Kostenübernahme vor und welche Unterlagen sind nötig?
Formulieren Sie ein Anschreiben an die Geschäftsstelle Ihrer Krankenkasse, in dem Sie einen Antrag auf Kostenübernahme für ein CGM stellen.
Begründen Sie darin, warum Sie ein CGM benötigen – hier können Sie auch kurz auf Ihre persönliche Situation eingehen, auf körperliche und seelische Belastungen, auf berufliche und private Lebensumstände. Eine gute Diabetespraxis übernimmt dies auch für Sie oder unterstützt Sie beim Schreiben des Antrags. Abschließend verweisen Sie auf die Anlagen.
Wichtige Unterlagen
- Rezept des Diabetologen, auf dem ein CGM verordnet ist
- Kostenvoranschlag des Herstellers für das CGM
- Gutachten des Diabetologen über die medizinische Notwendigkeit der Verordnung
Erläuterung:Das Gutachten des Diabetologen ist frei verfasst und darf ein bis zwei Seiten umfassen. Daraus sollte hervorgehen, dass alle Therapiemaßnahmen ausgeschöpft wurden, z.B. regelmäßige Blutzuckermessungen, nächtliche Blutzuckermessungen, Teilnahme an Schulungen zur Therapieoptimierung (Diabetes, Insulinpumpe, Hypowahrnehmung).
Tipp
Alle Blutzuckermesswerte sind unbedingt im Blutzucker-Tagebuch nachzuweisen!
Potenziell lebensbedrohliche Situationen, die diagnostiziert und dokumentiert sind, erhöhen die Chancen auf eine erfolgreiche Kostenübernahme. Das gilt auch für den Nachweis hoher HbA1c-Werte über 8,5 Prozent bei gesundheitlichen Komplikationen, wie z.B. Vorschädigungen des Herzens oder der Nerven.
- Bei geplanter bzw. bestehender Schwangerschaft kann eventuell ein Kurzgutachten des Gynäkologen, warum mit dem CGM Folgeschäden für das ungeborene Leben vermieden werden, den Antrag begründen.
- Wichtig ist, dass alle Angaben ehrlich und nachvollziehbar dokumentiert sind und mit den Unterlagen übereinstimmen.
6. Welche Erfahrungen mit dem Antragsverfahren liegen vor?
Einige Hersteller berichten, dass mehr als die Hälfte der CGM-Nutzer die Kosten von der gesetzlichen Krankenkasse erstattet bekommen. Lehnen die Kassen eine Kostenübernahme ab, kommt es häufig zu Streitfällen, die vor dem Sozialgericht verhandelt werden.
7. Was tun, wenn die Kasse eine Kostenübernahme ablehnt?
Im Falle einer Ablehnung der Kostenübernahme durch eine gesetzliche Kasse, können Sie innerhalb von vier Wochen Widerspruch einlegen. Begründen Sie Ihren Widerspruch ausführlich. Überprüfen Sie dazu die Gründe für die Ablehnung durch die Kasse: Heißt es im Ablehnungsbescheid etwa sinngemäß „Der Nutzen von CGM ist nicht belegt und/oder die Studienlage ist nicht ausreichend“? In diesem Fall können Sie eine Studienübersicht beilegen. Lehnt die gesetzliche Kasse Ihren Widerspruch ab, können Sie sich anwaltliche Hilfe suchen und innerhalb eines Monats Klage beim Sozialgericht einlegen.
Für unsere Vollmitglieder der DDH-M besteht die Möglichkeit einer jährlichen kostenlosen telefonischen Rechtsberatung durch den Rechtsanwalt Oliver Ebert, der diesen Service ehrenamtlich anbietet.
Verweigert eine private Krankenkasse die Kostenübernahme, können Sie Beschwerde beim Ombudsmann des Versicherers einlegen. Weist der Ombudsmann die Beschwerde zurück, steht Ihnen der Klageweg offen.
Schließlich bleibt jedem Patienten die Möglichkeit, die Kosten für ein CGM selbst zu finanzieren.
8. Wo gibt es Hilfe und weitere Informationen?
- Hersteller von CGMs, die Beratung und Unterstützung beim Antragsverfahren anbieten (Fragen Sie nach!)
- Das vollständige Konsenspapier der Arbeitsgruppe CGM der Arbeitsgemeinschaft Diabetologische Technologie (AGDT) in der Deutschen Diabetes Gesellschaft (DDG) können Sie einsehen unter https://www.diabetes-technologie.de/.
- Ulrike Thurm und Bernhard Gehr: CGM- und Insulinpumpenfibel, Kirchheim-Verlag 2011, 472 Seiten, 24,90 €, ISBN 978-3-87409-509-9
- Mitglieder von Deutsche Diabetes-Hilfe – Menschen mit Diabetes (DDH-M) erhalten kostenlose Rechtsberatung bei Fragen rund um den Diabetes.
Hier können Sie sich den Antrag zur Kostenübernahme
für ein CGM herunterladen /Stand 2016
Beitrag vom 28.09.2019; letzte Aktualisierung am 28.09.2019